Por Larissa Ribeiro dos Santos e Marcelo Souza Salomão
Resumo
O objetivo deste trabalho foi relatar um caso clínico de exodontia e instalação imediata com manobras associadas para regeneração óssea guiada na região mandibular. Uma paciente com 62 anos de idade apresentou-se com queixa de odor ruim na região do dente 46, pus, bolsa profunda e sangramento à sondagem. Os exames radiográficos evidenciaram lesão periapical, tratamento endodôntico e uma linha de fratura condenando a sobrevivência do elemento dentário 46. Assim, o elemento foi extraído, e um implante dentário de conexão interna foi posicionado e estabilizado com 20 Ncm. Em seguida, um biomaterial de origem bovina foi compactado no GAP e uma membrana não absorvível foi aplicada, seguido de uma membrana biológica e do parafuso de cobertura. Seis meses depois, a membrana não absorvível foi retirada e o parafuso de cobertura foi trocado pelo cicatrizador para início do condicionamento gengival.
A utilização de uma membrana não absorvível, mesmo exposta ao meio bucal antes do tempo, não comprometeu a cicatrização do biomaterial e a sobrevivência do implante dentário imediato na região molar mandibular.
Introdução
Na sociedade moderna, a estética do sorriso agregaum valor social significativo. Assim, a perda de um elementodentário pode causar prejuízos psicológicos e alterações nas relações do paciente. No entanto, a substituição de dentes perdidos por implantes imediatos osseointegrados surgiu como uma alternativa rápida, segura e eficaz para devolver a estética e a função1-2. Para a realização do procedimento de exodontia, há inúmeras indicações, mas na instalação de implante imediato é necessária uma avaliação criteriosa observando o motivo da extração, sendo indicado em casos de cáries avançadas abaixo da margem gengival, dentes perdidos por doença periodontal, que não apresentem infecção periodontal avançada, e em situações de trinca ou fratura radicular2-3.
As fraturas radiculares podem ocorrer por diversos fatores: acidentes, traumas e tratamentos endodônticos insatisfatórios. Para o diagnóstico correto, é preciso uma avaliação detalhada do histórico do caso, do exame clínico e dos exames radiográficos, sendo as radiografias periapicais convencionais e tomografias computadorizadas por feixe cônico as mais utilizadas4-5. O planejamento para a colocação do implante imediato após exodontia atraumática, com preservação alveolar de dentes que apresentam fratura radicular, proporciona um bom prognóstico porque reduz o tempo de tratamento e o custo, preserva a altura, a espessura e a dimensão do tecido mole, além de favorecer a instalação do implante na posição ideal3.
Os estudos clínicos têm comprovado que os índices de sobrevivência da instalação de implante imediato são semelhantes aos índices dos implantes instalados após a cicatrização óssea. Logo, não foram observadas diferenças significativas, evidenciando a possibilidade de obtenção de uma eficiente estabilidade com os implantes imediatos1,5-7.
Para isso, é necessário que o implante esteja envolto por um tecido ósseo sadio. Após as exodontias, ocorre uma remodelação óssea fisiológica pela reabsorção do osso alveolar, podendo ser utilizada a técnica de regeneração óssea guiada (ROG) para promover ganho ósseo regional em cirurgias de implantes imediatos8-10. Nessa técnica, podem ser utilizadas membranas absorvíveis e não absorvíveis que possuem como função a formação de uma barreira para impedir a passagem de microrganismos indesejáveis e formar um ambiente favorável para a neovascularização, proporcionando repovoamento e reparação do defeito por células provenientes do osso8-9.
O objetivo deste relato foi descrever um caso clínico de exodontia de um dente molar inferior com fratura radicular e instalação de implante imediato com regeneração óssea guiada.
Terapia Aplicada
Uma paciente do sexo feminino com 62 anos de idade, sem complicações de saúde, buscou atendimento no Instituto Odontológico das Américas, na cidade de Brasília (DF). Sua queixa principal era a vontade de colocar implantes dentários. No exame clínico, foi detectado que um dente na região mandibular gerava odor ruim e sangrava ao passar fio dental, tendo já passado por tratamento endodôntico. Cerca de um mês antes da consulta, a paciente percebeu que o odor ruim era proveniente do dente em questão.
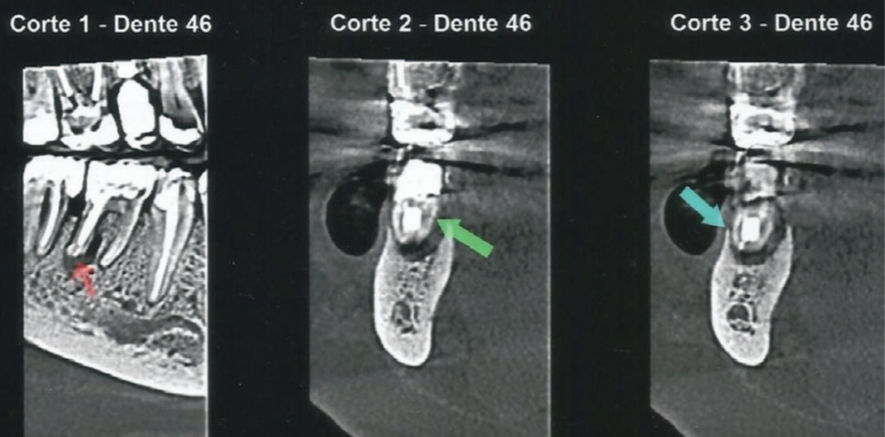
No exame clínico, a sondagem periodontal mostrou 7 mm de profundidade na distal do dente 46, com sangramento à sondagem. Para complementar o diagnóstico, a radiografia periapical do dente 46 apontou uma extensa lesão radiolúcida na raiz distal que apresentava conduto obturado, e a tomografia computadorizada de feixe cônico (TCFC) permitiu a visualização de uma tênue linha hipodensa oblíqua no terço médio da raiz distal, com aspecto sugestivo de trinca/fratura radicular (Figuras 1 e 2).

Procedimentos cirúrgicos
Na antissepsia intraoral da paciente, foi utilizada umasolução de digluconato de clorexidina a 0,12% para bochechoda cavidade oral. A equipe foi paramentada, a mesa cirúrgicafoi montada e, com uma pinça Allis, gaze estéril e solução de digluconato de clorexidina a 2%, foi realizada a antissepsia extraoral em movimentos de raios de sol, sendo a paciente paramentada. Na etapa da anestesia, realizou-se o bloqueio do nervo alveolar inferior, nervo lingual e nervo bucal do lado direito usando a técnica anestésica correspondente, com três tubetes de anestésico para o procedimento cirúrgico (mepivacaína 2% com vasoconstritor epinefrina 1:100.000). Nestas etapas também foram administradas anestesias infiltrativas na mucosa da região operada como forma de hemostasia. A cirurgia de exodontia foi executada com a técnica atraumática sem abertura de retalho, para evitar o máximo de trauma, visando à preservação das estruturas ósseas circunjacentes. Após a anestesia, com uma lâmina de bisturi 15C, foi realizada a incisão intrassulcular. Em seguida, utilizou-se o periótomo curvo para auxiliar o processo de luxação, rompendo as fibras do ligamento periodontal, com a alavanca apical reta número 301 fazendo a luxação do dente, extraindo-o com um fórceps 17. Finalizada a extração com a cureta de Lucas, foi realizado o debridamento do alvéolo por meio da curetagem da lesão e verificado que as paredes alveolares se apresentavam intactas para a instalação do implante. O material não foi enviado para biopsia (Figura 3).
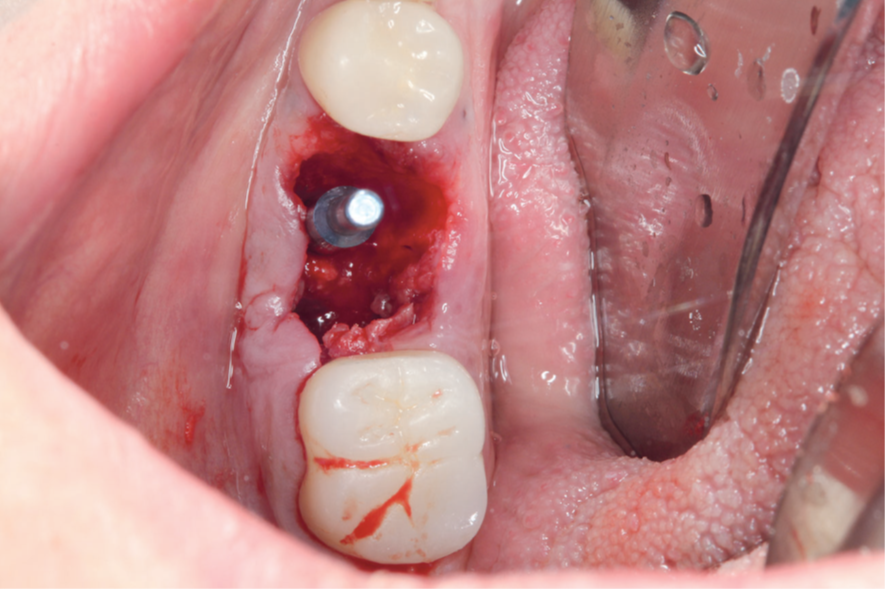
Para a instalação do implante imediato de corpo cônico cone-morse (Maestro, 4 mm x 9 mm, Implacil De Bortoli – São Paulo, Brasil), iniciou-se a fresagem de 9 mm com a fresa lança helicoidal 2.0, seguindo com a fresa cônica 3,5 mm x 9 mm com inclinação para mesial, na região mais centralizada entre a vestibular e a lingual do septo inter-radicular. Com o uso do Túnel Check Cônico 4.0 – instrumental que permite realizar a medição da profundidade da fresagem e sua inclinação –, verificou-se o paralelismo da perfuração para inserção do implante dentário (Figura 4). Em seguida, o implante dentário foi inserido com travamento final de 20 Ncm e recebeu o parafuso de cobertura correspondente (Figuras 5 e 6).
Para a regeneração óssea guiada, o substituto ósseo natural composto por hidroxiapatita bovina e colágeno do tipo I (Extra Graft XG-13) foi introduzido ao redor do implante para preenchimento do GAP (Figura 7). Depois, uma barreira regenerativa não absorvível (Cytoplast) foi recortada, adaptada e colocada, seguida por uma membrana biológica bovina (Figuras 8 e 9). O procedimento cirúrgico foi finalizado com a realização da sutura com fio de nylon 5.0. Para verificar o posicionamento do implante dentário, uma radiografia periapical foi realizada imediatamente à cirurgia (Figura 10).
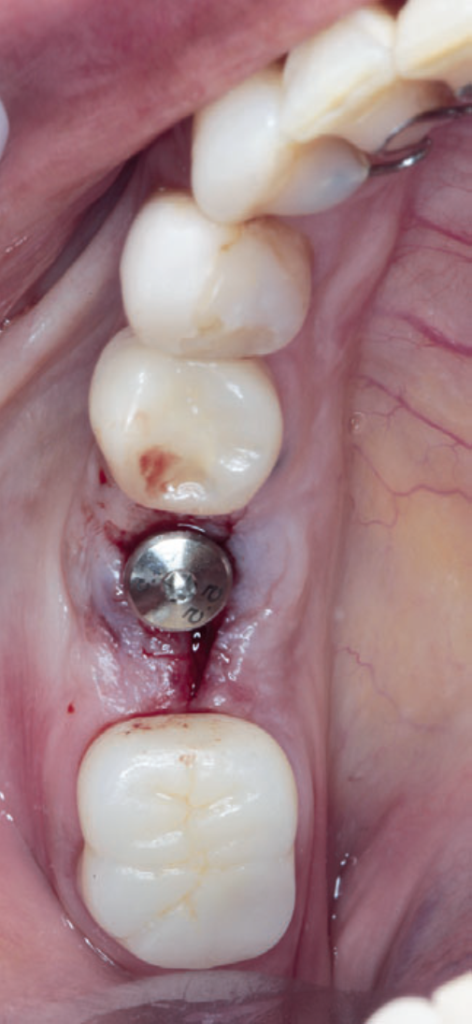
Neste relato de caso, a remoção da membrana Cytoplast foi feita aos 15 dias do pós-operatório. Depois de 23 dias, foi realizado o acompanhamento da cicatrização local (Figuras 11 e 12). Seis meses depois, a paciente voltou para realizar a reabertura da área cirúrgica (Figura 13) e retirada do parafuso de cobertura, visando à fase da reabilitação protética. Após a reabertura e remoção do parafuso de cobertura (Figura 14), e uso do Túnel Check para prótese cone-morse (estojo protético Implacil De Bortoli), foi selecionado o cicatrizador com dimensões de 4,5 mm x 5,5 mm (Figura 15) para guiar o condicionamento gengival (Figura 16). A reabilitação protética ainda está em andamento para finalização do caso (Figura 17).













Discussão
O caso apresentado neste relato clínico possibilitou a instalação do implante imediato à extração dentária devido à quantidade cortical óssea apical remanescente, que permitiu a estabilização inicial do implante e do processo de reparação alveolar, mesmo com a presença de uma lesão apical, estando de acordo com estudos disponíveis na literatura3,7,9-10. Para uma correta indicação de extração de um elemento dentário, deve-se analisar os riscos biológicos que vão além da cavidade oral, como neste caso, em que o dente apresentava-se comprometido clinicamente e radiograficamente10-12.
Outro fator que deve ser planejado é o preenchimento do GAP com a técnica de regeneração óssea guiada (ROG), que visa promover ganho ósseo regional, com aumento vertical e horizontal do rebordo alveolar, pois o baixo nível de volume ósseo para a implantação reduz o prognóstico a longo prazo, assim como as taxas de sobrevivência no processo de osseointegração. As técnicas atuais permitem a realização da ROG com ou sem membranas reabsorvíveis e não absorvíveis, no entanto o uso das membranas possibilita uma promoção óssea mais intensa e com maior previsibilidade de resultado8-11.
As membranas possuem a funcionalidade de ação como barreiras biológicas e mecânicas que permitem a migração das células-tronco osteoprogenitoras para a formação óssea, sem intervenção da invasão de tecido conjuntivo fi broso. Por essa razão, elas devem ser posicionadas e estabilizadas de maneira adequada. As membranas não reabsorvíveis, como a utilizada neste relato de caso (Cytoplast), são um material de implantação temporária e necessitam ser removidas entre 21 e 28 dias após o procedimento (protocolo preconizado pelo fabricante), pois não são degradadas por reação enzimática, e possuem indicação para o tratamento de regeneração óssea vertical. Já as membranas reabsorvíveis possuem uma barreira permeável, possibilitando a troca de substâncias que favorecem a nutrição e oxigenação da região. As membranas de colágeno apresentam inúmeras vantagens, como hemostasia, aumentam a espessura do tecido e são de fácil manipulação, entre outros benefícios, sendo indicadas na regeneração óssea horizontal8-9,12-14.
Os implantes osseointegrados recebem tratamento de suas superfícies para possibilitar uma melhor adaptação dos implantes com o tecido ósseo, pois, para garantir que as células osteogênicas migrem para a superfície do implante, é preciso que ocorra a retenção de fibrina, e com isso o tratamento das superfícies dos implantes com jateamento e ataque ácido alternados aumentam a superfície de contato dos implantes e favorece a cicatrização15-19. Estudos comprovam a eficácia da instalação de implantes após a extração do elemento dentário, quando viável, com ROG. Além de aumentar as chances de preservação da anatomia óssea, eles possibilitam a manipulação dos tecidos moles adjacentes, otimizando o contorno gengival na reabilitação protética. A reabertura pode ser realizada a partir dos quatro meses de cicatrização, a depender do caso, visto que depois deste período o GAP maior ou igual a 1,25 mm foi preenchido por tecido ósseo, sendo preconizado por estes estudos que os implantes instalados imediatamente após a extração necessitam de um período de osseointegração mais longo2-3,10.
Conclusão
A utilização de uma membrana não absorvível, mesmoquando exposta ao meio bucal antes do tempo, não comprometeua cicatrização do biomaterial e a sobrevivência do implante dentário imediato na região molar mandibular.
*Este artigo foi publicado na revista ImplantNews em 2024.





