Por Washington Santana, Lucas Raineri Capeletti, Álvaro Fernando Martins da Silva, Maria de Fátima Batista e Medeiros Alves Teixeira
Resumo
Neste relato de caso, uma paciente do sexo feminino com 51 anos de idade, não tabagista e sem doença sistêmica, foi diagnosticada com peri-implantite. No exame clínico, foi constatada a presença de eritema discreto e profundidade de sondagem de 7 mm associada ao sangramento. A radiografia periapical evidenciou a perda óssea tipo cratera em metade do comprimento do implante. A paciente foi submetida ao tratamento cirúrgico para descontaminação e regeneração do defeito associado. Inicialmente, a restauração foi removida e o sulco peri-implantar irrigado com solução de clorexidina 0,2%, seguido pela colocação do parafuso de cobertura e enxaguante bucal clorexidina 0,12% por duas semanas. Um retalho total foi levantado preservando as papilas, fazendo-se o desbridamento com curetas metálicas e pontas piezocirúrgicas. Em seguida, foi usado jato de bicarbonato de sódio + ácido fosfórico 37% (dois minutos) + EDTA 24% (dois minutos) + irrigação com solução salina para descontaminação da superfície do implante. Ainda, foi realizado enxerto ósseo com substituto ósseo xenógeno (Extra Graft XG-13) associado ao Endogain (matriz derivada do esmalte], recobertos por uma membrana colágena natural bovina. Após quatro meses, foi realizada uma reabertura minimamente invasiva para colocação de provisório e, somente após cinco meses, concluída a restauração. Com quatro anos de controle pós-tratamento, na avaliação clínica e nas imagens radiográfica e TCFC, foi possível observar aspectos de estabilidade no tecido ósseo regenerado e compatível com a saúde dos tecidos peri-implantares.
Introdução
As doenças peri-implantares caracterizam-se pelo desequilíbrio entre a colonização bacteriana ao redor dos implantes e a resposta do hospedeiro. Quando há sinais clínicos de inflamação da mucosa peri-implantar, como eritema e sangramento à sondagem, mas sem perda óssea evidente, a condição é definida como mucosite peri-implantar. Porém, quando ocorre tais sinais associados a sinais flogísticos maiores, como aumento de volume, e especialmente a perda de osso de suporte, a condição é definida como peri-implantite1-2.
Em 2008, autores relataram que, quanto à prevalência das doenças peri-implantares, mucosites ocorrem em 80% dos indivíduos e 50% dos implantes. Já considerando a peri-implantite, os mesmos autores relatam que ela está presente em 28% a 56% dos indivíduos, e em pelo menos 12% a 43% dos implantes avaliados3. Nos últimos anos, têm sido descritos na literatura indicadores e fatores de risco associados à doença peri-implantar, especialmente a peri-implantite: pacientes com higiene bucal inadequada, histórico ou presença de doença periodontal ativa, tabagistas, diabéticos, pacientes com histórico de utilização de drogas antirreabsortivas/antiangiogênicas e terapias imunossupressoras4-5. Além disso, fatores iatrogênicos, como excesso de cimento, próteses desadaptadas e/ou com morfologia inadequada à higienização, e presença de corpo estranho, como fio dental aderido dentro do sulco peri-implantar, dentre outros, podem ser destacados6-8.
Uma vez diagnosticada uma peri-implantite, é importante implementar, dentre as inúmeras propostas e protocolos descritos na literatura, uma modalidade de tratamento anti-infecciosa, seja cirúrgica ou não cirúrgica9-10. Apesar de já estarem descritas algumas diretrizes, os protocolos de tratamento ainda apresentam controvérsias. Alguns autores têm defendido que tratamentos não cirúrgicos são mais efetivos em quadros de mucosite, quando comparados a situações de peri-implantite11. As razões para a menor efetividade de tratamentos não cirúrgicos em peri-implantites são devido à dificuldade de instrumentação da superfície do implante sem contato visual e direto, o que permitiria melhor uso de metodologias de descontaminaçáo11-13. O que parece estar claro é que a peri-implantite, se deixada sem tratamento, resultará em uma progressão da perda óssea, podendo chegar à perda do implante12,14.
O objetivo primário do tratamento da peri-implantite deve ser o restabelecimento de tecidos peri-implantares saudáveis10,14. Para isso, é preciso adotar uma abordagem de tratamento centrada na possível etiologia, visando a resolução da infecção e a prevenção da progressão da doença. Os objetivos secundários, quando possível, incluem a regeneração do osso peri-implantar e o preenchimento do defeito intraósseo14. Para o tratamento da peri-implantite, muitos distintos protocolos têm sido descritos nos últimos anos, desde tratamentos com desbridamentos não cirúrgicos até desbridamentos a retalho aberto, com numerosos e diversos protocolos de descontaminação variados, como implantoplastia com brocas, instrumentos metálicos ou plásticos para curetagem, ultrassom, escovas de titânio, jatos de bicarbonato ou glicina, lasers e terapias fotodinâmicas, além de agentes químicos, como ácido fosfórico, EDTA, peróxido de hidrogênio, dentre outros9-14.
Já em relação à perspectiva regenerativa do defeito ósseo residual, após a descontaminação do implante, mesmo não havendo unanimidade, muitos autores defendem que somente deveria ser implementada quando a morfologia do defeito tem um componente intraósseo15-16. Vários materiais de enxerto têm sido documentados para propostas de regeneração de defeitos peri-implantares. Dentre esses materiais, podem ser citados: osso autógeno, osso alógeno, hidroxiapatitas sintéticas ou naturais, xenógenas ou alógenas, derivados de beta-fosfato tricálcio ou carbonato de cálcio, entre outros17-21. Ainda não existem evidências que suportem alguma superioridade quanto a diferentes biomateriais ou produtos, como substitutos ósseos ou membranas17.
Após o diagnóstico da presença de peri-implantite e análise de fatores relativos à etiologia e aspectos morfológicos do defeito, a decisão de tratar ou explantar, obviamente, necessita de considerações relacionadas ao prognóstico e expectativas realísticas para cada situação clínica. Deve-se considerar possibilidades de insucesso, a importância de possíveis sequelas do ponto de vista estético, necessidade de aumentos de tecidos moles, custos, além da motivação do paciente em manter o implante15,17.
Outra questão que merece ser destacada seria qual o papel dos tecidos moles no que diz respeito à presença de tecido queratinizado e espessura marginal. Apesar de muitos estudos nos últimos anos, esse tópico ainda permanece controverso22. Alguns autores demonstraram que sítios de mucosa peri-implantar com menos de 2 mm de faixa de tecido queratinizado estão mais associados a um maior acúmulo de placa, inflamação, recessão marginal e perda de inserção23-24. Por outro lado, outros autores não encontraram de forma clara essa associação25-26. A evidência de que implantes necessitam da presença de tecido queratinizado para a saúde peri-implantar de longo prazo é questionável22. Porém, é possível admitir que ter uma faixa de mucosa queratinizada aderida e com mais de 2mm favorece o conforto para os cuidados de higiene, melhorando dessa forma o controle de biofilme e, possivelmente, oferecendo maior qualidade protetiva aos implantes22,24,27.
O objetivo deste trabalho foi relatar um caso clínico de tratamento regenerativo de peri-implantite com proservação clínica e radiográfica de quatro anos.
Terapia Aplicada
Paciente do sexo feminino com 51 anos de idade, não tabagista, sem histórico de doença sistêmica ou uso contínuo de medicamentos, foi diagnosticada em 2018 com peri-implantite após 27 meses de implantação e 23 meses de reabilitação protética. Quatro meses antes da instalação dos implantes, ela foi submetida a enxerto gengival livre para aumento de tecido queratinizado na região dos dentes 36 e 37. Após dois anos de tratamento, relatou queixa de sensibilidade, inicialmente discreta, mas que evoluiu durante algumas semanas para uma dor pulsátil e contínua que era controlada somente com o uso de analgésicos. No exame clínico, foi constatada a presença de eritema discreto e profundidade de sondagem de 7 mm, associado a sangramento e secreção no sulco. Foi solicitada uma radiografia periapical que evidenciou a perda óssea tipo crateriforme, comprometendo aproximadamente metade do comprimento do implante (Figura 1). Após orientações e acordo das possibilidades terapêuticas, além dos riscos e benefícios envolvidos, a paciente foi submetida a tratamento cirúrgico para descontaminação e regeneração do defeito associado.
Inicialmente, a coroa parafusada foi removida e o sulco peri-implantar recebeu irrigação com solução de clorexidina 0,2% e colocação de parafuso de cobertura, e a paciente foi orientada sobre o uso de enxaguante bucal clorexidina 0,12% por duas semanas. Houve melhora da sensibilidade dolorosa e edema local associada ao fechamento parcial dos tecidos moles sobre a plataforma, porém ainda com a presença de uma discreta fístula com débito secretivo. Na etapa cirúrgica, foram prescritos amoxicilina + clavulanato potássico 875 mg durante três dias previamente à cirurgia.
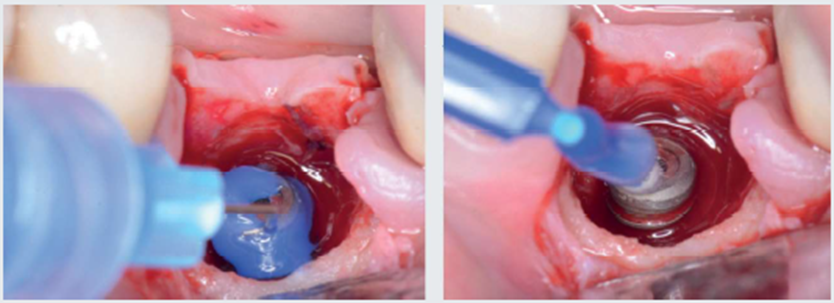
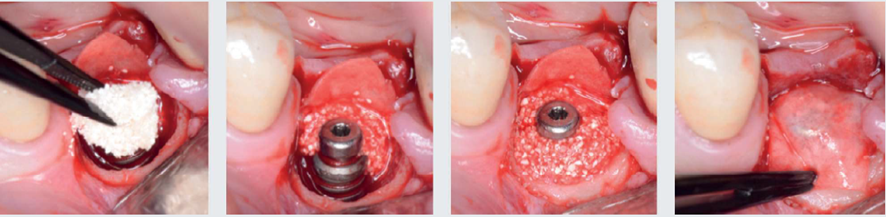
A abordagem cirúrgica proposta foi realizada com retalho total, preservando as papilas adjacentes através de incisões sobre a crista e proximais relaxantes, seguida de desbridamento com curetas metálicas periodontais convencionais e pontas ultrassônicas diamantadas piezocirúrgicas (Figura 2). Em seguida, após a instrumentação mecânica descrita, foi utilizado jato de bicarbonato de sódio + ácido fosfórico 37% (dois minutos) + EDTA 24% (dois minutos) + irrigação com solução salina para descontaminação da superfície do implante (Figura 3). Finalizada a descontaminação, foi colocado um parafuso de cobertura com 1,5 mm para permitir o fechamento primário do retalho e uma posterior reentrada sem exposição tecidual excessiva. Devido às características morfológicas intraósseas do defeito serem favoráveis à regeneração, foi realizado enxerto ósseo com substituto ósseo xenógeno Extra Graft XG-13 (75% de hidroxiapatita natural bovina + 25% de colágeno) associado ao Endogain (matriz derivada do esmalte). As excelentes propriedades hidrofílicas do Extra Graft, junto às proteínas amelogeninas do Endogain, proporcionaram um enxerto com fácil manuseio e propriedades osteocondutivas. Além disso, podem melhorar o potencial biológico para neoformação óssea em um ambiente fisicamente estável e protegido pela membrana de colágeno. Após o completo preenchimento até o nível vertical dos limites circunferenciais, o enxerto foi coberto com uma membrana de colágeno natural bovino (Figura 4).
Após quatro meses, foi realizada uma reabertura minimamente invasiva para colocação de provisório (Figura 5) e, somente após cinco meses, foi concluída a coroa (Figura 6).
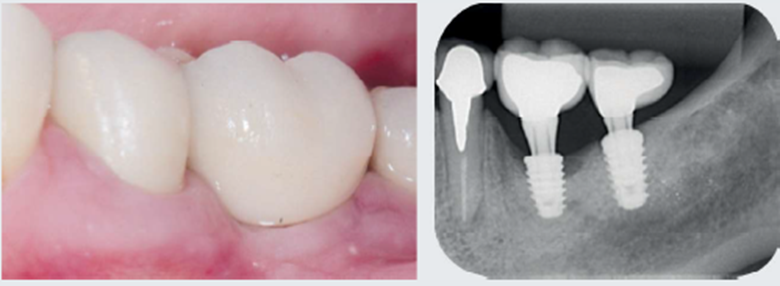

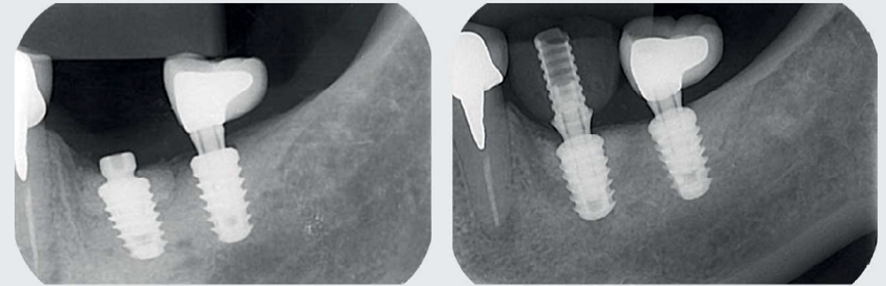
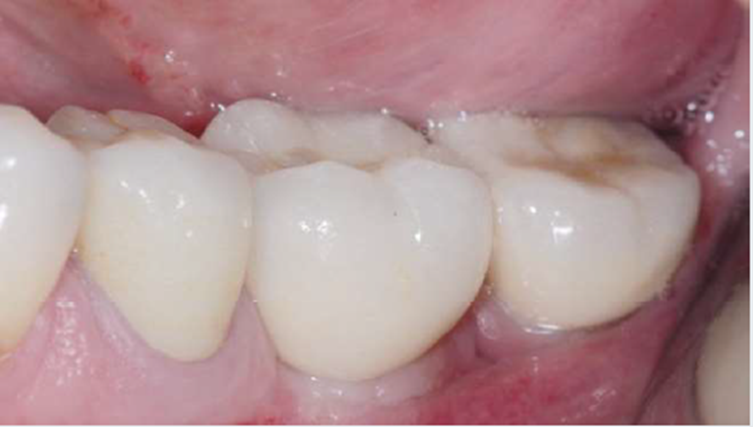
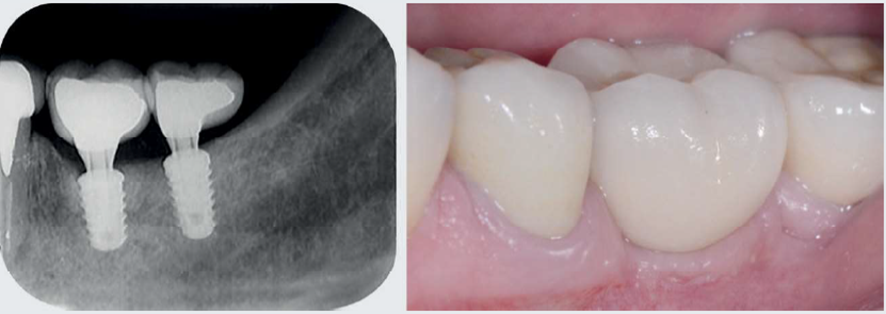
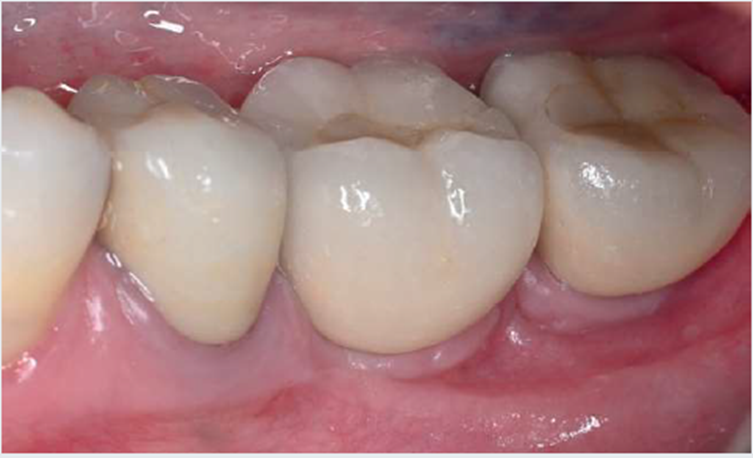
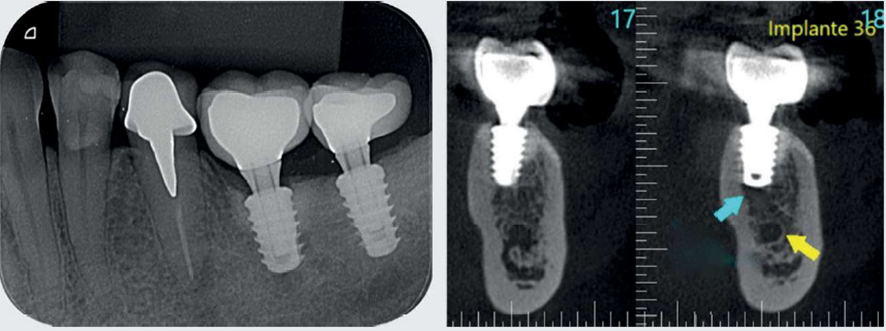
Após mais de 18 meses de proservação, observou-se um excelente resultado no controle da infecção peri-implantar e na regeneração do defeito ósseo (Figura 7). Com quatro anos de controle pós-tratamento, na avaliação clínica e nas imagens da proservação radiográfica e tomográfica, foi possível observar aspectos de estabilidade no tecido ósseo regenerado e compatíveis com a saúde dos tecidos peri-implantares (Figuras 8 e 9).
Discussão
As doenças peri-implantares são definidas como “um conjunto de reações inflamatórias nos tecidos que rodeiam os implantes”, e a peri-implantite como um processo inflamatório nos tecidos duros e moles, resultando na formação de bolsas e perda de osso de suporte21. A ampla variação nas taxas de prevalência, possivelmente, está atribuída a diferenças nas definições, metodologias e na população estudada, além de diferenças nas micro e macroestruturas dos diferentes modelos de implantes13,21. De qualquer forma, sugere-se que seja necessária uma estratégia eficaz para o tratamento da peri-implantite, com o objetivo de modular a perda óssea, melhorar aspectos funcionais e otimizar a estética, ou pelo menos devolver condições de saúde que permitam a manutenção do próprio implante8,10,12-13.
Vários protocolos clínicos para o tratamento da peri-implantite têm sido propostos, incluindo terapias cirúrgicas ou não cirúrgicas, com desbridamento mecânico, agentes químicos associados ou não ao uso de antissépticos e antibióticos locais ou sistêmicos, podendo ainda serem executados com ou sem procedimentos regenerativos ou ressectivos10-13,16. O presente trabalho demonstra um relato de caso esclarecendo as estratégias executadas e o resultado clínico com um acompanhamento de quatro anos. Em relação aos fatores de risco para a paciente, não foram identificados cenários rotineiramente descritos na literatura como associados às doenças peri-implantares3-5. Ela não era tabagista, não apresentava doença periodontal ativa e nem comorbidades. É importante destacar que foi realizado enxerto gengival livre para melhorar as condições locais do tecido mole previamente à implantação. Apesar da controvérsia, a qualidade dos tecidos moles com a presença de tecido queratinizado aderido tem ganhado cada vez mais evidências de que poderia reduzir os riscos do desenvolvimento de doenças peri-implantares, por ser um tecido conjuntivo rico em fibras colágenas e que oferece proteção mecânica e microbiológica aos implantes23-24, 27-28.
Mesmo com a melhora tecidual prévia, de fato a condição alcançada não conseguiu evitar o surgimento da patologia peri-implantar. Por outro lado, tem sido recomendado que no tratamento da peri-implantite seja dada atenção à melhora do fenótipo tecidual na ausência de tecido queratinizado aderido, quando ausente24,27-28. Dessa forma, no caso clínico apresentado, o ganho de qualidade tecidual prévio à doença deixou melhores condições para o tratamento regenerativo, auxiliando na técnica do manuseio tecidual e reduzindo sequelas, como a recessão tecidual marginal, além de reduzir a possível recidiva da doença por oferecer mais conforto para cuidados de higiene bucal.
A descontaminação da superfície tem sido citada como uma condição altamente recomendada para a resolução da peri-implantite. Ainda não existem metodologias de descontaminação que se mostraram superiores9-10, 13-14. Optou-se por associar metodologias mecânicas e químicas, inicialmente desbridamento com curetas e jato de bicarbonato, seguido da utilização de ácido fosfórico 37% e EDTA 24%, ambos durante dois minutos, e irrigação com solução salina durante um minuto após cada uso. A associação de estratégias mecânicas e químicas também tem sido indicada por outros autores14,29.
Os benefícios de uma abordagem regenerativa óssea para a peri-implantite ainda são considerados como um assunto polêmico entre muitos autores. O prognóstico para o ganho e suas possíveis vantagens estão relacionados à morfologia do defeito peri-implantar15,19-20. No caso descrito, devido ao defeito demonstrar um aspecto circunferencial crateriforme com perda vestibular parcial e discreta perda na porção lingual, com componente intraósseo com presença de cristas proximais preservadas, foi indicada a reconstrução com substituto ósseo (Extra Graft XG-13, Implacil De Bortoli — São Paulo/SP) associado a proteínas derivadas do esmalte (Endogain, Straumann – Basileia) recoberto por membrana. Apesar dos resultados controversos quanto ao uso de diferentes biomateriais, uso ou não de membranas e amelogeninas, o uso de um substituto ósseo agregado em colágeno parece ser muito interessante pela facilidade de manipulação, além de ser fisicamente um ótimo carreador para as proteínas derivadas do esmalte, que sabidamente têm demonstrado um efeito positivo na vascularização local e, consequentemente, no processo de reparo dos tecidos moles.
Conclusão
Levando em conta os limites relativos à descrição do caso clínico, a proposta terapêutica utilizada – cuidadoso diagnóstico seguido de manobras de descontaminação e correta indicação para a regeneração – demonstrou sucesso na resolução da patologia peri-implantar, devolvendo condições de saúde e com discretas sequelas teciduais após quatro anos.
*Este artigo foi publicado na revista ImplantNews em 2024.





